血圧は何時に計るべき?血圧の日内変動について解説
- 18 時間前
- 読了時間: 24分
「忙しい人向け|1分要約スライド」
「測るたびに数値が違う…」そんな血圧の変動に、一喜一憂していませんか。血圧が動くこと自体は正常な反応ですが、そのパターンによっては脳卒中や心筋梗塞のリスクを高める「危険なサイン」が潜んでいることがあります。
近年の研究で、診察室での一度の測定より、家庭での血圧や24時間の動きの方が、将来の病気のリスクと強く関連することが明らかになりました。特に夜間や早朝の血圧は、静かに血管を傷つける「仮面高血圧」など、重要な病気の兆候を示している可能性があります。
この記事では、医師の視点から、命に関わる危険な血圧変動のパターンと、それを見抜くための正しい測定タイミングについて徹底解説します。ご自身の体を守るための知識を身につけましょう。
あなたの血圧変動は大丈夫?脳卒中リスクを高める危険なサイン
「測るたびに血圧の値が違う」「どの時間の血圧を信じれば良いの?」と、日々の血圧測定で不安に感じていませんか。
血圧は食事や運動、ストレスといった様々な要因で常に変動します。血圧が変動すること自体は、体の正常な反応です。
しかし、その変動パターンによっては注意が必要です。脳卒中や心筋梗塞のリスクを高める「危険なサイン」が隠れていることがあります。
近年の研究では、一度きりの診察室での血圧よりも、ご家庭で測る血圧や24時間通しての血圧の動きの方が、将来の脳卒中リスクと強く関連することがわかっています。
家庭血圧を記録し続けることで、診察室では見つけにくい危険な血圧変動のパターンに気づくことができます。ここでは、特に注意すべき4つの危険な血圧変動パターンについて、医師の視点から詳しく解説します。
夜間に血圧が下がらない「Non-dipper型」のリスク
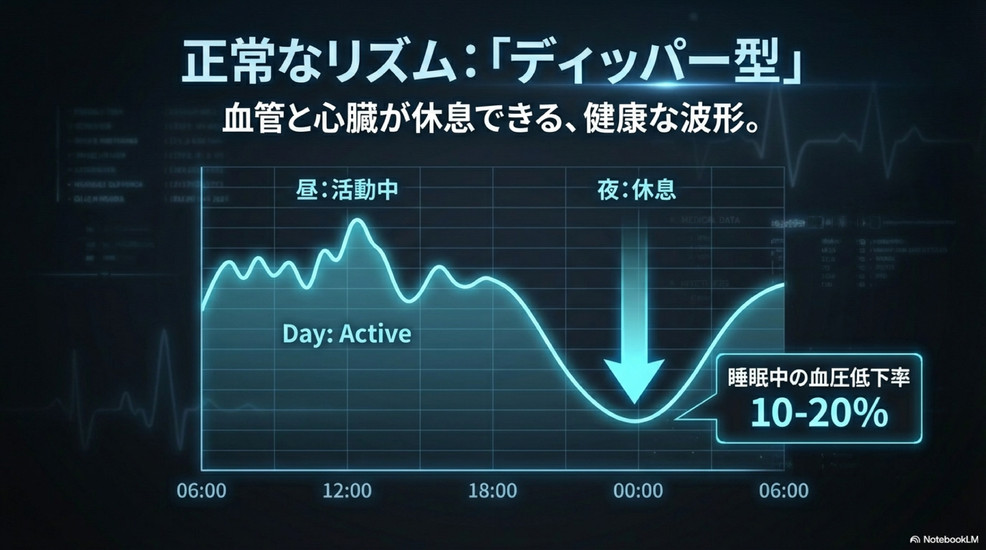
健康な人の血圧は、日中の活動時間帯に高くなります。そして夜の睡眠中には、心と体を休めるために日中の値より10%〜20%ほど低くなります。この正常なパターンを「Dipper(ディッパー)型」と呼びます。
これに対して、夜になっても血圧が十分に下がらないタイプがいます。夜間血圧の低下率が10%未満のタイプを「Non-dipper(ノン・ディッパー)型」と呼びます。
夜間に血圧が下がらないことは、何を意味するのでしょうか。それは、睡眠中も血管や心臓が休むことなく、常に高い圧力にさらされ続けている状態です。
この状態が続くと、血管の壁が傷つきやすくなります。結果として心臓や腎臓といった重要な臓器への負担が蓄積します。将来的な脳卒中や心臓病、腎臓病のリスクが高まることが明らかになっています。
特に、糖尿病や慢性腎臓病、自律神経の乱れがある方は、Non-dipper型になりやすい傾向があるため注意が必要です。
血圧パターン | 夜間の血圧低下率 | 特徴とリスク |
Dipper型(正常) | 10%~20%低下 | 睡眠中に血管や心臓が十分に休息でき、臓器への負担が少ない状態です。 |
Non-dipper型 | 10%未満の低下 | 睡眠中も血管や臓器に負担がかかり続け、脳卒中や心臓病、腎臓病のリスクが高まります。 |
夜間にむしろ血圧が上がる「Riser型」の危険性
血圧の日内変動パターンの中で、最も危険視されているのが「Riser(ライザー)型」です。
このタイプは、夜間に血圧が下がるどころか、逆に日中よりも上昇してしまうのが特徴です。睡眠中に交感神経が興奮し続けているような状態で、血管にとっては非常に過酷な環境と言えます。
Riser型は、Non-dipper型以上に血管や心臓への負担が大きくなります。そのため、脳卒中や心血管疾患の発症リスクが極めて高いことが多くの研究で報告されています。
このRiser型は、以下のような病態が背景にあることが多いとされています。
重度の高血圧
睡眠時無呼吸症候群
心不全や腎機能の低下
パーキンソン病などに伴う自律神経障害
家庭での血圧測定だけでは、睡眠中の血圧上昇を発見するのは困難です。夜間の血圧を正確に把握するためには、携帯型の血圧計を24時間装着して測定する「24時間自由行動下血圧測定(ABPM)」という検査が必要になることもあります。
血圧パターン | 夜間の血圧変化 | 脳卒中・心血管疾患リスク |
Dipper型(正常) | 10%~20%低下 | 基準 |
Non-dipper型 | 10%未満の低下 | 高い |
Riser型 | 上昇する | 極めて高い |
起床後の急上昇「モーニングサージ」が血管を傷つける仕組み
早朝、特に起床してから1〜2時間以内に血圧が急激に上昇する現象を「モーニングサージ」と呼びます。
脳卒中や心筋梗塞が午前中に多発することと、このモーニングサージは深く関係していると考えられています。
私たちの体は、睡眠中のリラックスモード(副交感神経が優位)から、活動モード(交感神経が優位)へと切り替わることで目覚めます。モーニングサージは、この自律神経のスイッチが急激に入ることで起こります。心拍数が増え、血管が強く収縮して血圧が跳ね上がるのです。
この血圧の「急上昇」は、血管の内壁を傷つけ、動脈硬化を進行させる大きな原因となります。また、動脈硬化によってできたプラーク(血管内のこぶ)を不安定にさせます。それが剥がれて血管を詰まらせることで、脳梗塞や心筋梗塞の直接的な引き金になる可能性があります。
特に気温が低い冬の朝は注意が必要です。寒さで血管が収縮しやすいため、モーニングサージが起こりやすくなります。家庭での起床後の血圧測定は、この危険なサインを見つけるために非常に重要です。
睡眠時無呼吸症候群が引き起こす夜中の血圧上昇「ミッドナイトサージ」
睡眠中に呼吸が何度も止まったり、浅くなったりする「睡眠時無呼吸症候群(SAS)」は、高血圧、特に夜間高血圧の大きな原因の一つです。
SASの患者さんに見られる特有の血圧上昇を「ミッドナイトサージ」と呼びます。この現象は、以下の仕組みで起こります。
無呼吸・低呼吸 睡眠中に喉の空気の通り道(気道)が塞がり、呼吸が止まります。
低酸素状態 体内の酸素濃度が低下し、体が危険な状態に陥ります。
交感神経の活性化 脳が危険を察知し、体を強制的に覚醒させようと交感神経を急激に働かせます。
血圧の急上昇 その結果、心拍数が増加し、血管が強く収縮して血圧が跳ね上がります。
この一連の流れが、睡眠中に一晩で何十回、何百回と繰り返されます。そのため、夜間の血圧が下がらないNon-dipper型や、むしろ上昇するRiser型になりやすいのです。
CPAP療法などの適切な治療でSASを管理することで、ミッドナイトサージが改善し、夜間血圧が安定することが期待できます。
【睡眠時無呼吸症候群のセルフチェック】
大きないびきをかく、または家族から指摘されたことがある
睡眠中に呼吸が止まっていると指摘されたことがある
日中に我慢できないほどの強い眠気がある
朝起きた時に頭痛やだるさを感じる
夜中に何度も目が覚める(お手洗いなどで)
これらの症状に心当たりがある方は、一度専門医に相談することをおすすめします。
血圧はいつ測るのが正解?測定の基本とタイミング
「病院で測ると高いのに、家では普通」「測るたびに数値が違うけど、どれが本当なの?」
血圧測定に関するこのような疑問は、多くの患者さんからお聞きします。血圧は一日の中でも常に変動しており、一度の測定だけでは本当の状態を把握することは困難です。
特に、前の章で解説した脳卒中リスクを高める危険な血圧変動は、診察室での測定だけでは見つけることができません。だからこそ、ご家庭での血圧測定が極めて重要になるのです。
この記事では、ご自身の血圧と正しく向き合うための基本となる、測定のタイミングや正しい方法、注意点について、医師の視点から具体的に解説します。

1日2回、朝と夜が基本|測定に最適な時間帯とは
血圧は、健康な人でも一日の中で一定のリズム(日内変動)で動いています。夜の睡眠中は低くなり、朝の起床とともに活動に備えて上昇し、日中にピークを迎えます。
この変動パターンを正確に捉えるため、日本高血圧学会では家庭での血圧測定を「朝」と「夜」の1日2回行うことを推奨しています。
なぜなら、この朝と夜の測定が、診察室では見つけにくい「早朝高血圧」や、夜間に血圧が十分に下がらない「夜間高血圧」を発見する唯一の手がかりだからです。これらは「仮面高血圧」とも呼ばれ、脳卒中や心臓病のリスクを静かに高めることがわかっています。
測定に最適な時間帯と条件は以下の通りです。
測定タイミング | 具体的な時間と条件 | 測定の目的 |
朝の測定 | ・起床後1時間以内 ・排尿を済ませた後 ・朝食を食べる前 ・降圧薬(血圧の薬)を飲む前 | 危険な血圧の急上昇「モーニングサージ」が起きていないか、また降圧薬の効果が次の服用時まで持続しているかを確認します。 |
夜の測定 | ・就寝前(入浴や飲酒の直後は避ける) | 睡眠中に向けて血圧が十分に下がっているかを確認します。夜間に血圧が下がらない「Non-dipper型」の発見につながります。 |
測定は、それぞれのタイミングで原則2回行い、その平均値を記録しましょう。もし1回しか測定できなかった場合は、その値を記録してください。毎日続けることで、ご自身の血圧の傾向を正確に把握することができます。
腕の高さは心臓と同じ?正しい血圧測定の5つのステップ
毎日血圧を測定していても、方法が間違っていると数値が不正確になります。かえって不安を招いたり、適切な治療の妨げになったりすることもあります。
正確な血圧を測るために、以下の5つのステップを守りましょう。
静かな環境で1〜2分安静にする 測定前には、会話などをせず、静かで落ち着ける環境で椅子に座りましょう。1〜2分間リラックスして、心と体を落ち着かせることが大切です。急いで測定すると、実際よりも高い値が出ることがあります。
正しい姿勢をとる 背もたれのある椅子に深く腰かけ、背筋を伸ばします。足は組まずに、両足を床につけましょう。腕の力を抜き、リラックスしてください。筋肉の緊張は血圧を上昇させる原因になります。
カフ(腕帯)を正しく巻く カフは、利き腕とは反対の腕(上腕)に巻くのが一般的です。肘の内側のくぼみから指1〜2本分上の位置に、素肌か薄手のシャツの上からぴったりと巻きます。 このとき、カフの高さが心臓の高さと同じになるように調整してください。腕の下にクッションやタオルを置くと調整しやすくなります。腕の位置が心臓より低いと血圧は高めに、高いと低めに測定されてしまいます。
測定中は動かず、話さない 測定ボタンを押したら、測定が終わるまで体を動かしたり、話をしたりしないようにしましょう。体の動きや会話による興奮は、血圧を一時的に変動させてしまいます。
測定値を記録する 測定が終わったら、最高血圧、最低血圧、脈拍数を血圧手帳やアプリに記録します。測定した日時も忘れずに記入しましょう。脈拍数の記録は、不整脈の発見につながることもあります。
食事・入浴・運動後は避けるべき?測定前の注意点
血圧は生活の中の様々な行動によって一時的に大きく変動します。そのため、以下のようなタイミングの直後には測定を避けるようにしましょう。
これらの行動の後は、少なくとも30分から1時間ほど時間を空け、十分にリラックスしてから測定することが大切です。
測定を避けるべきタイミング | 血圧が変動する理由 |
食事の直後 | 消化のために血液が胃腸に集まり、血圧が変動しやすいためです。 |
入浴・シャワーの直後 | 体が温まり血管が広がることで、一時的に血圧が下がることがあります。冬場は寒い脱衣所との温度差で血圧が急上昇する「ヒートショック」にも注意が必要です。 |
運動の直後 | 運動中は心拍数とともに血圧が上昇するため、安静時の値とは大きく異なります。 |
飲酒・喫煙・カフェイン摂取後 | アルコール、ニコチン、カフェインは交感神経を刺激し、一時的に血圧を上昇させます。 |
トイレを我慢している時 | 膀胱に尿が溜まっていると交感神経が刺激され、血圧が高めに出ることがあります。測定前に排尿を済ませましょう。 |
ストレスや痛みを感じている時 | 精神的な緊張や身体的な痛みは、交感神経を活性化させ、血圧を上昇させる原因になります。 |
これらの点に注意することで、日々の行動による一時的な変動に惑わされず、ご自身の安定した状態の血圧を把握することができます。
降圧薬を飲んでいる場合の測定タイミングと医師への伝え方
高血圧の治療で降圧薬(血圧を下げる薬)を服用している方にとって、家庭血圧は薬の効果を確認し、治療方針を決めるための非常に重要な情報源となります。
特に重要なのが、朝の測定タイミングです。朝の降圧薬は、必ず服用する前に血圧を測定してください。これにより、薬の効果が切れ始める時間帯の血圧や、「モーニングサージ」が薬でコントロールできているかを確認できます。
診察の際には、記録した血圧手帳を必ず持参してください。ただ数値を伝えるだけでなく、以下の情報を一緒に伝えていただくと、より的確な診断と治療につながります。
【医師に伝えてほしい情報リスト】
測定した全ての血圧値と脈拍数、測定日時
基本的な情報として最も重要です。
降圧薬を服用した時間
薬の効果と血圧変動の関係性を評価するために役立ちます。
その日の体調の変化
頭痛、めまい、ふらつきなど、血圧変動や薬の副作用に関連する症状がないかを確認します。
いつもと違う出来事
睡眠不足、強いストレス、外食など、血圧に影響を与えた可能性のある要因を探ります。
測定時の状況
「急いでいて安静時間が短かった」など、測定値の信頼性を評価する上で参考になります。
これらの情報は、医師が「薬の効果が24時間しっかり持続しているか」「薬の種類や量、飲むタイミングは適切か」などを判断するための大切な手がかりです。正確な記録と情報提供が、あなたに合った最適な治療法を見つける近道になるのです。
家庭血圧で見抜く「仮面高血圧」と隠れた臓器障害のリスク
「病院で血圧を測るといつも正常なのに、なぜか体調が優れない」「自宅で何気なく測ってみたら、意外と血圧が高くて驚いた」という経験はありませんか。
このような、診察室では正常なのに家庭では高い血圧を示す状態を「仮面高血圧」と呼びます。これは、病院という環境で緊張して血圧が上がる「白衣高血圧」とは全く逆の現象です。
近年の多くの研究から、一度きりの診察室での血圧よりも、ご家庭で測る血圧や24時間通しての血圧の動きの方が、将来の脳卒中リスクと強く関連することがわかっています。
仮面高血圧は、ご自身では気づきにくい一方で、知らないうちに血管にダメージを与え続けます。そして、脳卒中や心臓病のリスクを静かに高める、まさに「仮面」をかぶった危険な状態なのです。ここでは、仮面高血圧の正体と、それを見つけるために家庭血圧の測定がいかに重要であるかを詳しく解説します。
診察室では正常値?仮面高血圧の正体と種類
仮面高血圧とは、診察室血圧は基準値内(140/90mmHg未満)にもかかわらず、家庭血圧や24時間血圧の平均値が高い状態を指します。
診察室での測定は、その日の体調や緊張、病院に来るまでの移動など、様々な要因に影響された一瞬の値に過ぎません。そのため、普段の血圧を見逃してしまうことがあるのです。仮面高血圧は、血圧が高くなる時間帯によって、主に以下の3つのタイプに分けられます。
仮面高血圧の種類 | 特徴 | 家庭血圧の基準値 | 主な原因や関連する病態 |
早朝高血圧 | 起床後1時間以内に測定した血圧が高い状態です。脳卒中や心筋梗塞は午前中に多発することが知られており、このタイプの高血圧は特に注意が必要です。 | 135/85mmHg以上 | ・降圧薬の効果が朝方までに切れている ・モーニングサージが過度に大きい ・喫煙や飲酒の習慣 |
昼間高血圧 | 職場での精神的ストレスや身体活動などにより、日中の活動時間帯に血圧が高くなる状態です。診察室ではリラックスしていても、仕事中は血圧が高いというケースがこれにあたります。 | 135/85mmHg以上 | ・精神的ストレスの多い仕事 ・過度な塩分摂取 ・身体活動量の多さ |
夜間高血圧 | 本来、睡眠中は心身を休めるため血圧が下がるのが正常です。しかし、十分に下がらなかったり、逆に上昇したりする状態です。 | 120/70mmHg以上 | ・睡眠時無呼吸症候群(SAS) ・慢性腎臓病 ・心不全 ・自律神経の乱れ |
これらの仮面高血圧は、常に血圧が高い持続性高血圧と同じように、脳卒中や心血管病のリスクを高めることが明らかになっています。早期に発見し、適切に管理することが非常に重要です。
なぜ家庭血圧の測定が重要なのか?医師が本当に知りたい情報
診察室での血圧測定は、いわば健康状態のスナップ写真のようなものです。その一瞬の状態しか評価できず、日常生活の中での本当の血圧の姿を捉えることはできません。
しかし、血圧は食事や運動、ストレスなどによって常に変動しています。だからこそ、普段の生活の中でのリラックスした状態や、ストレスがかかった状態の血圧を把握できる家庭血圧の測定が、診断と治療において不可欠なのです。
私たち医師は、患者さんが記録した血圧手帳から、以下のような重要な情報を読み取り、治療方針を決定しています。
【医師が血圧手帳から読み取っている情報】
血圧の平均レベル
治療を開始するかどうか、どのくらいの強さの治療が必要かを判断する最も基本的な情報です。
血圧の変動パターン
早朝や夜間など、特定の時間帯に血圧が突出して高くなっていないかを確認し、仮面高血圧を見つけ出します。
降圧薬の効果と持続時間
薬が24時間にわたって適切に効いているか、次の服薬前に効果が切れていないかを評価します。
治療目標の達成度
現在の治療によって、血圧が目標値までしっかりとコントロールできているかを確認します。
診察室の血圧が正常であっても、家庭血圧が高い仮面高血圧を見つける方法は、ご家庭での継続的な測定以外にありません。日々の記録は、隠れたリスクからご自身の体を守るための、最も信頼できる情報源となるのです。
仮面高血圧が引き起こす細動脈リモデリングとは
仮面高血圧の最も恐ろしい点は、自覚症状がないまま、全身の血管を静かに傷つけ続けることにあります。特に問題となるのが、「細動脈リモデリング」という血管の構造変化です。
「細動脈」とは、体の隅々にまで酸素や栄養を運ぶための、非常に細い動脈のことです。仮面高血圧によって血管が常に高い圧力にさらされ続けると、細動脈の壁は圧力に耐えようとして、次第に厚く、そして硬くなっていきます。
このように、血管の構造自体が悪い方向へ作り変えられてしまう変化を「リモデリング」と呼びます。細動脈リモデリングが進行すると、以下のような深刻な問題が起こります。
血管のしなやかさが失われる
血圧の変動をうまく吸収できなくなり、さらに高血圧が悪化するという悪循環に陥ります。
血流が悪くなる
血管の内側が狭くなるため、脳や心臓、腎臓といった重要な臓器へ十分な血液が届きにくくなります。
臓器障害が進行する
血流不足が長く続くと、各臓器の機能が徐々に低下します。最終的に脳卒中や心筋梗塞、腎不全といった命に関わる病気につながるのです。
特に、早朝高血圧は、この細動脈リモデリングと強く関連していることが研究で示されており、血管障害の早期のサインとなり得ます。家庭血圧を測定して仮面高血圧を早期に発見することは、この危険な血管の変化を防ぎ、将来の重大な病気を予防するために極めて重要です。
脳卒中を防ぐための次世代型・24時間血圧コントロール戦略
「測るたびに血圧の値が違う」と感じ、どの数値を信じれば良いか不安に思われていませんか。実は、その「変動」にこそ、あなたの将来の健康を守るための重要なヒントが隠されています。
血圧は一日の中でも常に変動しており、その動き自体は正常な体の反応です。しかし、近年の研究では、一度きりの診察室での血圧よりも、ご家庭での血圧や24時間を通した変動パターンの方が、脳卒中リスクとより強く関連することが明らかになっています。
これまでの「診察室の血圧だけを基準にする」という考え方は、もはや十分ではありません。今は、ご自身の血圧リズムを知り、24時間単位で管理する「次世代型」の血圧コントロール戦略が求められています。
この記事では、ご自身の血圧と深く向き合い、脳卒中などの深刻な病気を予防するための具体的な戦略を、医師の視点から解説します。
自分の血圧変動パターンに合わせた生活習慣の最適化
脳卒中などのリスクを減らす第一歩は、ご自身の血圧が一日の中でどのように動いているかを知ることです。家庭で血圧を記録し続けると、ご自身の変動パターンが見えてきます。
そのパターンに合わせて生活習慣を最適化することが、効果的な血圧コントロールへの近道です。ここでは代表的な2つのパターンと、それに合わせた対策をご紹介します。
血圧変動パターン | 特徴とリスク | 生活習慣の最適化ポイント |
夜間高血圧型 (Non-dipper/Riser) | ・睡眠中に血圧が十分に下がらない、または上昇する。 ・24時間、血管や心臓に負担がかかり続ける。 ・臓器障害のリスクが高い。 | ・**夕食の減塩:**夜間の血圧上昇を抑えるため、特に夕食の塩分を控えめにしましょう。 ・**就寝前のリラックス:**ぬるめのお風呂やストレッチで、体をリラックスモードに切り替える時間を作りましょう。 ・**睡眠環境の見直し:**睡眠時無呼吸症候群が隠れている可能性があります。いびきや無呼吸を指摘されたら専門医への相談が重要です。 |
早朝高血圧型 (モーニングサージ) | ・起床後に血圧が急激に上昇する。 ・冬の寒い朝に起こりやすい。 ・脳卒中や心筋梗塞の引き金になりやすい。 | ・**ゆっくり起床:**目が覚めてもすぐ起きず、布団の中で手足を動かしてから、ゆっくり起き上がりましょう。 ・**寝室の温度管理:**冬場は起床前に暖房を入れ、リビングや脱衣所との温度差をなくしましょう(ヒートショック予防)。 ・**起床後の一杯の水:**睡眠中の脱水を補い、血液をサラサラにするために、枕元に水を置いておくと良いでしょう。 |
これらの対策は、ご自身の血圧記録を見て、どの時間帯の血圧に注意すべきかを意識しながら行うことが大切です。
降圧薬の効果を最大化する服薬タイミングの考え方
降圧薬(血圧の薬)は、ただ飲めば良いというわけではありません。ご自身の血圧変動パターンに合わせて服薬タイミングを最適化し、薬の効果を最大限に引き出す考え方を「時間治療」と呼びます。
これにより、24時間にわたって安定した血圧を保つことが可能になります。従来は朝食後にまとめて服用するのが一般的でしたが、現在ではより個別化された服薬が推奨されています。
血圧変動パターン | 服薬タイミングの考え方(例) | 目的 |
夜間高血圧型 (Non-dipper/Riser) | ・長時間作用するタイプの薬を就寝前に服用する。 ・朝と夜の2回に分けて服用する。 | 睡眠中の血圧をしっかり下げ、夜間の心臓や血管への負担を軽くします。 |
早朝高血圧型 (モーニングサージ) | ・作用時間が非常に長い薬を朝に服用する。 ・一部の薬を就寝前に服用する。 | 翌朝の薬の効果が切れる時間帯の血圧上昇を防ぎ、危険な時間帯を乗り切ります。 |
【医師からのお願い】
服薬のタイミングや種類の変更は、必ず医師の指示のもとで行ってください。自己判断での変更は、かえって血圧を不安定にし、危険な状態を招くことがあります。
診察の際には、記録した血圧手帳を持参し、「夜間や早朝の血圧が高めなのですが、薬のタイミングはこのままで良いでしょうか」など、具体的にご相談ください。
糖尿病や腎臓病を合併している場合の厳格な血圧管理
糖尿病や慢性腎臓病(CKD)をお持ちの方にとって、血圧管理は極めて重要です。これらの病気は、それ自体が血管にダメージを与え、動脈硬化を進行させます。
そこに高血圧が加わると、悪い影響が掛け算となり、脳・心臓・腎臓への負担が著しく増大します。その結果、脳卒中や心筋梗塞、腎不全(将来の透析導入)といった深刻な合併症のリスクが格段に高まります。
そのため、糖尿病や腎臓病を合併している場合は、一般的な高血圧の方よりも厳しい降圧目標値が設定されています。
一般的な高血圧 | 糖尿病・腎臓病合併の高血圧 | |
診察室血圧 | 140/90 mmHg未満 | 130/80 mmHg未満 |
家庭血圧 | 135/85 mmHg未満 | 125/75 mmHg未満 |
特に、腎機能が低下すると、体内の水分や塩分をうまく排出できなくなります。その代償として夜間に血圧を上げて排泄しようとするため、夜間に血圧が下がりにくい「Non-dipper型」や、上昇する「Riser型」になりやすいことが知られています。
日中の血圧だけでなく、夜間や早朝を含めた24時間の厳格な血圧コントロールが、大切な臓器を守るために不可欠なのです。
高血圧専門医による個別化治療の重要性
ここまで解説したように、効果的な血圧治療は、すべての人に同じ方法が当てはまるわけではありません。血圧の日内変動、年齢、合併症、ライフスタイルなどを総合的に考慮した、あなただけの「個別化治療」が求められます。
家庭血圧のデータは、あなたの体の状態を伝える最も正確で重要な情報源です。私たち医師は、その記録をもとに、以下のような点を総合的に判断し、最適な治療方針を組み立てています。
血圧変動パターンの評価 Non-dipper型やモーニングサージなど、どの時間帯にリスクが潜んでいるか。
降圧薬の選択と調整 どの薬を、どのくらいの量、いつ服用するのが最も効果的で安全か。
生活習慣指導の具体化 食事、運動、睡眠など、どの点を優先的に改善すべきか。
精密検査の必要性の判断 必要に応じて、24時間自由行動下血圧測定(ABPM)などの追加検査を検討する。(当院では行えない検査であるため、必要な場合には高次医療機関をご紹介させて頂きます)
もし現在の治療で血圧が目標値に届かない、あるいは治療に不安を感じる場合は、循環器内科など高血圧を専門とする医師に相談することも選択肢の一つです。
医師と患者さんがチームとなって、二人三脚で治療に取り組むこと。それが、脳卒中という未来のリスクを回避するための、最も確実な道筋です。
血圧の日内変動Q&A
血圧測定に関して、患者さんからよくいただくご質問に、医師の視点から一つひとつ丁寧にお答えします。

Q1. なぜ測るたびに血圧の値が違うのですか?
A1. 血圧は常に一定ではなく、心臓の鼓動に合わせて常に変動しているのが正常な状態です。
私たちの体には「体内時計(サーカディアンリズム)」という約1日のリズムがあります。自律神経の働きにより、活動的な日中は血圧が上がり、体を休める夜間には自然と下がるよう調節されています。
それに加え、以下のような日常の些細なことでも血圧は一時的に変動します。
食事や飲酒、喫煙
運動や入浴
仕事のストレスや緊張、会話
部屋の温度変化(寒いと上がる)
そのため、一度の測定値だけで一喜一憂する必要はありません。大切なのは毎日決まった時間に測定を続け、ご自身の血圧の傾向を把握することです。
Q2. 病院で測る血圧と家で測る血圧、どちらを信じれば良いですか?
A2. 診断や治療方針を決める上では、普段の生活での血圧がわかる「家庭血圧」をより重視します。
病院とご家庭で血圧が異なる現象には、主に2つのタイプがあります。
種類 | 診察室での血圧 | 家庭での血圧 | 医師の視点 |
白衣高血圧 | 高い | 正常 | 病院という環境で緊張しやすい方に多いです。過剰な治療を避けるため、家庭血圧の記録が重要になります。 |
仮面高血圧 | 正常 | 高い | 診察室では見過ごされがちですが、血管への負担は通常高血圧と同じです。脳卒中リスクを見逃さないために、家庭血圧の測定が不可欠です。 |
特に「仮面高血圧」は、ご自身では気づかないうちに血管を傷つけている可能性があります。だからこそ、リラックスした環境で測る家庭血圧の記録が、隠れたリスクを発見する唯一の手がかりになるのです。
Q3. 朝と夜の血圧、どちらがより重要ですか?
A3. 朝と夜、どちらの測定も非常に重要です。それぞれで確認している目的が異なります。
朝の測定の目的起床後の血圧を測ることで、脳卒中や心筋梗塞が起こりやすい午前中の危険な血圧上昇「モーニングサージ」が起きていないかを確認します。夜の測定の目的就寝前の血圧を測ることで、本来下がるべき夜間に血圧が十分に下がっているかを確認します。夜間に血圧が下がらない「Non-dipper型」は、睡眠中も血管が休めていないサインです。
朝と夜の両方の血圧を記録することで、ご自身の24時間の血圧リズムを把握でき、よりきめ細やかな治療につながります。
Q4. 降圧薬を飲んでいる場合、いつ血圧を測るべきですか?
A4. 朝の降圧薬(血圧の薬)を服用している方は、必ず「薬を飲む前」に測定してください。
薬を飲む前に測定することで、薬の効果が次の服用時までしっかり持続しているかを確認できます。もし、飲む前の血圧が高い場合、薬の効果が朝方までに切れてしまっている可能性が考えられます。
この情報は、私たち医師が「薬の種類や量が適切か」「飲むタイミングを調整する必要はないか」などを判断するための、非常に重要な手がかりとなります。
Q5. 測定値がどのくらい高かったら、すぐに病院に行くべきですか?
A5. まずは慌てずに、一度深呼吸をして1〜2分安静にし、もう一度測定してみてください。
それでも繰り返し最高血圧が180mmHg以上、または最低血圧が110mmHg以上になる場合は、時間内の診療時間に医療機関へ連絡・受診してください。
さらに、高い血圧に加えて以下のような症状がある場合は、緊急を要する可能性があります。ためらわずに救急車を呼ぶことも検討してください。
【緊急性の高い症状の例】
今までに経験したことのないような激しい頭痛
ろれつが回らない、言葉が出にくい
体の片側の手足に力が入らない、しびれる
激しい胸の痛みや圧迫感
急な息切れ、呼吸困難
これらの症状は脳卒中や心筋梗塞のサインかもしれません。自己判断で様子を見ることはせず、すぐに対応することが重要です。
まとめ
今回は、血圧の日内変動と、脳卒中リスクを見抜くための正しい測定方法について詳しく解説しました。
測るたびに数値が違うと不安に感じるかもしれませんが、血圧は変動するのが当たり前です。大切なのは、診察室での一度きりの測定値に一喜一憂するのではなく、ご家庭で毎日測る「朝と夜の血圧」を記録し続けることです。
家庭での測定は、自覚症状のないまま進行する「仮面高血圧」を発見できる唯一の方法です。あなたの記録は、隠れたリスクから体を守り、医師が最適な治療法を見つけるための何より大切な情報源となります。
まずは今日の測定から、ご自身の体と向き合う習慣を始めてみませんか。
参考文献
苅尾 七臣. 血圧日内変動.
森嶋 素子. 早朝高血圧と夜間高血圧.
乾小児科内科医院. 血圧は1日の中で変化する。危ないパターンは?