糖尿病の薬について解説
- 14 時間前
- 読了時間: 40分
糖尿病と診断され、薬での治療が必要になった時、どんな薬を飲むのか、どのような効果や副作用があるのか、不安を感じる方も多いのではないでしょうか。糖尿病は、自覚症状がないまま進行し、心筋梗塞や脳梗塞、失明、人工透析といった重篤な合併症を引き起こす「静かなる合併症」とも呼ばれています。
これらのリスクを避け、健やかな毎日を送るためには、適切な血糖コントロールが不可欠です。幸い、近年糖尿病治療薬は目覚ましい進歩を遂げ、血糖値を下げるだけでなく、心臓や腎臓を保護し、体重減少効果も期待できる新しいタイプのお薬が登場しています。
この記事では、糖尿病治療薬の主要な種類とその作用機序、使用上の注意点、そして最新の治療ガイドラインに基づいたあなたに合った薬の選び方まで、内科専門医が詳しく解説します。あなたの不安を解消し、安心して治療に取り組むための一助となれば幸いです。
糖尿病の薬の種類と作用機序【主要な5種を解説】
糖尿病と診断されたとき、お薬での治療が必要になることがあります。どのような薬を飲むのか、どのような効果があるのか、不安に感じる方もいらっしゃるかもしれません。糖尿病は「静かなる合併症」とも呼ばれており、自覚症状がないまま進行し、心筋梗塞や脳梗塞、失明、人工透析といった重い合併症を引き起こすリスクがあります。これらの重篤な合併症を避けるためにも、血糖値をしっかりコントロールすることが非常に大切です。
糖尿病治療の基本は、やはり食事療法と運動療法による生活習慣の改善です。しかし、これだけでは血糖値が十分に下がらない場合に、患者さんの状態や生活習慣に合わせて飲み薬(経口薬)や注射薬が用いられます。糖尿病の薬は種類がとても豊富で、血糖値を下げる働き方や作用する場所がそれぞれ異なります。近年では、血糖降下作用だけでなく、心臓や血管、腎臓を保護する効果、体重を減らす効果など、さまざまなメリットが期待できる薬も登場しています。
内科専門医として、私たちは患者さん一人ひとりの病状や生活背景、合併症の有無などを総合的に考慮し、最も適した治療薬を選択しています。ここでは、代表的な糖尿病治療薬がどのように血糖値を下げるのか、その仕組みについて分かりやすくご説明します。
肝臓に作用:糖の生成を抑える薬(ビグアナイド薬など)
肝臓に働きかけて血糖値を下げる薬の代表が「ビグアナイド薬」です。特に、この薬の主な成分である「メトホルミン」は、糖尿病治療において世界中で広く使われています。
ビグアナイド薬は、主に次の2つの方法で血糖値を改善します。
肝臓での糖の生成を抑える働き
私たちの体は、食事から糖を摂らない間でも、肝臓で糖を作り出し(糖新生)、血糖値を一定に保っています。
糖尿病の患者さんでは、この肝臓での糖を作り出す働きが過剰になっていることがあります。
ビグアナイド薬は、この糖新生を抑えることで、血液中の糖の量を減らし血糖値を下げます。
インスリンの効きを良くする働き
体内の細胞がインスリンというホルモンの働きを感じにくくなる状態を「インスリン抵抗性」と呼びます。
糖尿病の患者さんの多くに、このインスリン抵抗性が見られます。
ビグアナイド薬は、このインスリン抵抗性を改善し、体内で作られるインスリンの効きを良くします。
これにより、細胞が血液中の糖を取り込みやすくなり、血糖値が下がります。
この薬は、血糖値を下げるだけでなく、体重増加を抑える効果や、心血管病(心筋梗梗塞や脳梗塞など)のリスクを下げる効果も期待されています。飲み始めに吐き気や下痢などの消化器症状が出ることがありますが、通常は徐々に慣れてくることがほとんどです。
膵臓に作用:インスリン分泌を促す薬(SU剤、DPP-4阻害薬など)
膵臓に働きかけ、インスリンという血糖値を下げるホルモンの分泌を促す薬には、主に「SU剤(スルホニル尿素薬)」と「DPP-4阻害薬」があります。
SU剤(スルホニル尿素薬)
作用機序
膵臓にあるインスリンを分泌する細胞(β細胞)に直接働きかけます。
血糖値の状況に関わらず、インスリンの分泌を強く促すのが特徴です。
特徴
血糖降下作用が非常に強力である反面、インスリンを常に分泌させるため、血糖値が下がりすぎてしまう「低血糖」を起こしやすいという注意点があります。
低血糖は、重症化すると意識障害や死に至る可能性もあるため、特に注意が必要です。
DPP-4阻害薬
作用機序
私たちが食事を摂ると、小腸から「インクレチン」というホルモン(GLP-1とGIP)が分泌されます。
このインクレチンは、血糖値が高いときにだけ膵臓からのインスリン分泌を促し、血糖値を下げる「賢い」働きをします。
しかし、インクレチンは体内の酵素である「DPP-4」によってすぐに分解されてしまいます。
DPP-4阻害薬は、このDPP-4の働きを邪魔することで、インクレチンが長く体内で作用できるようにします。
結果として、血糖値が高いときだけインスリン分泌が促され、血糖値が下がります。
特徴
血糖値が高い時にだけインスリン分泌を促すため、SU剤に比べて低血糖のリスクが低いのが特徴です。
体重への影響が少ないことも利点とされています。
SU剤とDPP-4阻害薬の主な違いを以下の表にまとめました。
薬の種類 | 主な作用 | 低血糖のリスク | 特徴 |
SU剤 | インスリン分泌を強力に促進 | 高い | 血糖降下作用が強力で、古くから使われています。 |
DPP-4阻害薬 | インクレチンの働きを強め、血糖値に応じてインスリン分泌を促進 | 低い | 血糖値が高い時だけ作用し、体重への影響が少ないです。 |
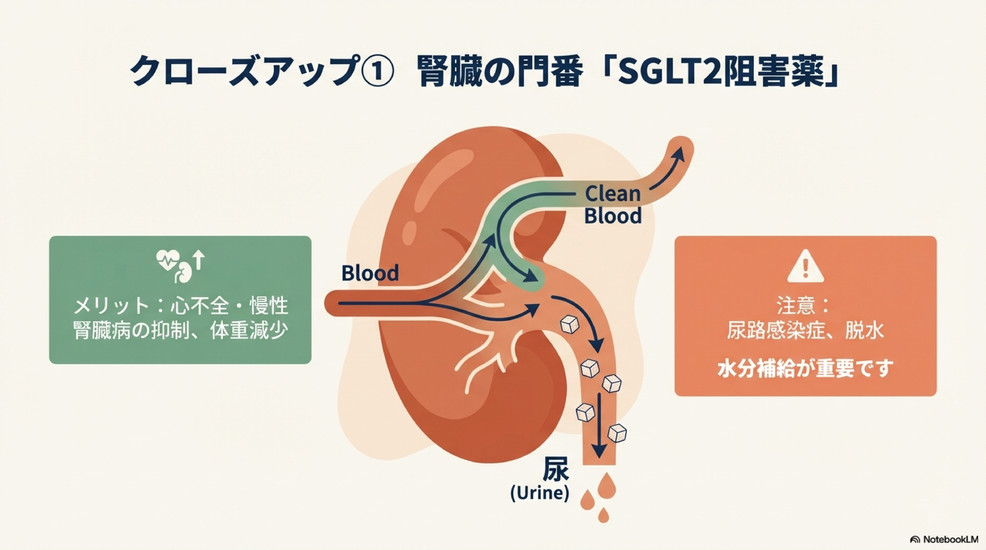
腎臓に作用:糖を体外へ出す薬(SGLT2阻害薬)
SGLT2阻害薬は、腎臓に作用して血糖値を下げる比較的新しいタイプの薬です。私たちの腎臓には、体に必要な糖を尿から再吸収し、体内に戻す大切な働きがあります。この再吸収の働きを担っているのが、「ナトリウム・グルコース共輸送体2」(SGLT2)というタンパク質です。
SGLT2阻害薬は、このSGLT2の働きをブロックすることで、通常は再吸収されるはずの糖を、尿と一緒に体の外へ排出させます。これにより、血液中の糖の量が減り、血糖値が下がります。
この薬は、血糖値を下げるだけでなく、次のようなさまざまなメリットが注目されています。
体重減少効果
尿と一緒に糖が排出されることで、糖に含まれるカロリーも体の外へ出ていきます。
これにより、カロリーが消費され、体重減少につながることが期待できます。
心臓や腎臓を保護する効果
心不全や慢性腎臓病の悪化を抑える効果があることが、近年の研究で明らかになっています。
これらの合併症を持つ患者さんに対して、積極的に使用されることが増えています。
主な副作用としては、尿に糖が増えることで、尿路感染症や性器感染症のリスクが少し高まることがあります。また、尿量が増えるため、脱水症状に注意が必要です。特に夏場など汗をかきやすい時期には、こまめな水分補給を心がけることが大切です。
脳や消化管に作用:食欲を抑え血糖を調整する薬(GLP-1受容体作動薬)
GLP-1受容体作動薬は、脳や消化管(主に胃)に作用して血糖値を調整する薬です。注射薬が主流ですが、飲み薬も開発されています。この薬は、先ほどDPP-4阻害薬の項目で触れた「インクレチン」の一種である「GLP-1(グルカゴン様ペプチド-1)」と同じような働きをします。
GLP-1受容体作動薬の主な作用機序は、多岐にわたります。
インスリン分泌の促進
血糖値が高いときにだけ、膵臓からのインスリン分泌を促します。
血糖値が低いときには作用しにくいため、低血糖のリスクが比較的低いとされています。
グルカゴン分泌の抑制
血糖値を上げる働きのあるホルモン「グルカゴン」の分泌を抑えます。
これにより、肝臓からの糖の放出が抑えられ、血糖値の上昇が穏やかになります。
胃の動きを緩やかにする
胃の内容物が腸へ送られるスピードを遅くすることで、食後の血糖値の急激な上昇を抑えます。
この作用は、満腹感の持続にもつながります。
食欲の抑制
脳の食欲中枢に直接働きかけ、食欲を自然に抑える効果があります。
「食べたい」という気持ちが和らぎ、結果として食事量の減少につながることもあります。
これらの働きにより、血糖値を下げるだけでなく、体重減少効果が期待できることがGLP-1受容体作動薬の大きな特徴です。特に肥満を伴う糖尿病患者さんや、心血管病のリスクが高い患者さんにも良い影響をもたらすことが知られています。主な副作用としては、飲み始めに吐き気や胃のむかつき、便秘などの消化器症状が一時的に出ることがあります。
体内のインスリンを補う:インスリン注射の種類と特徴
インスリン注射は、体内でインスリンがほとんど作られない場合(1型糖尿病など)や、飲み薬だけでは血糖コントロールが難しい場合(2型糖尿病)に、不足しているインスリンを直接体に補う治療法です。ご自身の生活スタイルや血糖値の変動パターンに合わせて、さまざまな種類のインスリンが使い分けられます。
内科専門医として、患者さんの生活習慣や血糖の推移を詳細に把握し、最適なインスリンの種類や注射のタイミング、量を一緒に決定していきます。インスリン治療は、患者さん自身が主体的に治療に参加することが大切です。
インスリンの種類は、効果がどれくらいの時間続くか(作用時間)によって大きく分けられます。
種類 | 作用開始時間 | 作用のピーク | 作用持続時間 | 特徴 |
超速効型 | 食直前〜数分後 | 1〜2時間後 | 3〜5時間 | 食後の血糖値の急上昇を抑える目的で使用します。食事の直前、または食後に注射することが一般的です。 |
速効型 | 30分後 | 2〜4時間後 | 5〜8時間 | 超速効型よりもゆっくりと効果が現れます。食事の30分前に注射することが推奨されることが多いです。 |
混合型 | 超速効型や速効型と持効型インスリンを組み合わせたもの | - | - | 1回の注射で食後の血糖値の上昇と、常に少量分泌されているインスリン(基礎分泌)の両方を補うことを目指します。 |
持効型 | 1〜2時間後 | ピークなし | 24時間以上 | 基礎分泌を補い、一日の血糖値を安定させる目的で使用します。通常、1日1回の注射で効果が持続します。 |
インスリン注射を行う際は、医師や看護師から正しい注射方法やタイミングについて指導をしっかりと受けることが大切です。また、インスリン注射も、打ちすぎたり食事を摂らなかったりすると低血糖のリスクがありますので、注意が必要です。低血糖時にはブドウ糖を摂取するなど、適切な対処法を知っておくことが求められます。
代表的な糖尿病の薬一覧
薬の種類 | 一般名(商品名) | 作用機序 | 特徴 | 主な副作用 |
スルホニルウレア薬(SU薬) | グリメピリド(アマリール®) グリクラジド(グリミクロン®) | 膵β細胞を刺激し、インスリン分泌を強力に促進 | 血糖低下作用が強い 長期罹患例にも効果あり | 低血糖、体重増加 |
速効型インスリン分泌促進薬(グリニド薬) | ナテグリニド(スターシス®/ファスティック®) ミチグリニド(グルファスト®) | 食後に短時間インスリン分泌を促進 | 食後高血糖に有効 作用時間が短い | 低血糖(SU薬より軽度) |
ビグアナイド薬 | メトホルミン(メトグルコ®、グリコラン®) | 肝臓での糖新生抑制 インスリン抵抗性改善 | 第一選択薬として使用されることが多い 体重増加しにくい | 下痢・腹部不快感 (まれに乳酸アシドーシス) |
チアゾリジン薬 | ピオグリタゾン(アクトス®) | 脂肪組織に作用しインスリン抵抗性を改善 | インスリンの効きを根本的に改善 | 体重増加、浮腫 心不全悪化に注意 |
α-グルコシダーゼ阻害薬 | アカルボース(グルコバイ®) ボグリボース(ベイスン®) | 小腸での糖吸収を遅らせる | 食後血糖上昇を抑制 | 腹部膨満感、放屁、下痢 |
DPP-4阻害薬 | シタグリプチン(ジャヌビア®) ビルダグリプチン(エクア®) リナグリプチン(トラゼンタ®) | インクレチン分解を抑制し 血糖依存的にインスリン分泌促進 | 低血糖が起こりにくい 高齢者にも使いやすい | 便秘、浮腫 まれに関節痛 |
SGLT2阻害薬 | ダパグリフロジン(フォシーガ®) エンパグリフロジン(ジャディアンス®) | 腎臓での糖再吸収を抑制し尿中へ排泄 | 体重減少 心不全・腎保護効果 | 脱水、尿路・性器感染症 |
GLP-1受容体作動薬 | リラグルチド(ビクトーザ®) セマグルチド(オゼンピック®、リベルサス®) | GLP-1作用によりインスリン分泌促進 食欲抑制 | 体重減少効果が高い 心血管イベント抑制 | 悪心、嘔吐、便秘 |
GIP受容体作動薬・デュアル受容体作動薬 | チルゼパチド(マンジャロ®) | GIP+GLP-1両方に作用し 強力に血糖・体重を改善 | 非常に高いHbA1c・体重改善効果 | 悪心、嘔吐、食欲不振 |
糖尿病の薬を使う際の注意点と主な副作用【4つのポイント】
糖尿病の治療は、お薬を適切に使うことが非常に重要です。しかし、「副作用が心配」「この薬は一生飲み続けるの?」といった不安を感じる方もいらっしゃるでしょう。内科専門医として、私が普段の診療で患者さんにお伝えしているのは、「お薬は病気を治すための大切なパートナー」だということです。正しく理解し、安心して治療を続けるために、ぜひ知っておいてほしい4つのポイントを具体的に解説します。

共通する副作用:重症化する可能性もある低血糖とその対処法
糖尿病のお薬は、血糖値を下げるために使われるものですが、その効果が予想以上に強く現れると、血糖値が下がりすぎてしまうことがあります。これが「低血糖」です。低血糖は、多くの糖尿病治療薬に共通する副作用であり、特にインスリン注射や「SU剤」と呼ばれる種類の薬(膵臓からのインスリン分泌を強く促す薬)を使っている方は、とくに注意が必要です。
低血糖が進行すると、意識がぼんやりしたり、けいれんが起きたり、最悪の場合には意識を失って命に関わる可能性もあります。そのため、低血糖の症状と、適切な対処法を正しく理解し、日頃から備えておくことが非常に大切です。
低血糖の症状と対処法を知る
| 症状の段階 | 血糖値の目安 | 体調の変化の例 | 対処法 GLT2阻害薬は腎臓に働きかけ、体内の余分な糖を尿として排出することで血糖値を下げる効果があります。これにより、体重減少効果や、心臓・血管、腎臓を保護する効果も期待できる、近年注目されているお薬です。しかし、尿に糖が増えることで、尿路感染症(膀胱炎など)や性器感染症のリスクが少し高まることがあります。
【具体的な対処法】
十分な水分補給: 尿量が増えるため、脱水症状を防ぐためにも、こまめな水分補給を心がけましょう。特に夏場や運動時は意識的に水分を摂ってください。
清潔を保つ: 尿路・性器感染症を防ぐために、シャワーや入浴で清潔を保つことが大切です。
症状が出たら医療機関へ: 排尿時の痛み、かゆみ、頻尿などの症状があれば、すぐに主治医に相談してください。
GLP-1受容体作動薬(リラグルチド、ビクトーザなど)
GLP-1受容体作動薬は、血糖値が高いときにだけインスリン分泌を促し、食欲を抑えて体重減少効果も期待できる注射薬(一部飲み薬もあり)です。主な副作用として、飲み始めに吐き気、嘔吐、便秘、下痢などの消化器症状が出やすいことがあります。まれに、急性膵炎という重篤な副作用を起こす可能性もあります。
【具体的な対処法】
初期症状への対応: 飲み始めの消化器症状は、通常数週間で体が慣れて軽減することがほとんどです。
症状が続く場合: 我慢せずに主治医に相談してください。薬の量や種類を調整することもあります。
急性膵炎のサイン: 強い腹痛(特に上腹部)、吐き気、嘔吐が続く場合は、すぐに医療機関を受診してください。
インスリン製剤(ヒューマログ、ランタスなど)
インスリン製剤は、体内でインスリンが不足している場合に、そのインスリンを補う治療法です。主な副作用は、低血糖と体重増加です。
【具体的な対処法】
用量を守る: 医師から指示された用量、タイミングを必ず守って注射してください。自己判断で量を増やしたり減らしたりすることは、低血糖や高血糖のリスクを高めるため非常に危険です。
低血糖への備え: 上述の低血糖の項目を参考に、ブドウ糖を常に携帯し、ご家族にも対処法を伝えておきましょう。
これらの副作用は、全ての人に必ず起こるわけではありません。しかし、もし上記のような症状が出た場合は、自己判断で薬を中止したりせず、必ず主治医や薬剤師に相談してください。安全に治療を続けるために、ご自身がどんな薬を飲んでいるのか、どんな副作用があるのかを知ることは、とても大切なことなのです。
飲み忘れ・打ち忘れ時の対応:安全な対処法
糖尿病の治療薬は、毎日決められた時間に服用・注射することが基本です。しかし、「うっかり飲み忘れてしまった」「注射を打ち忘れてしまった」という経験は、誰にでも起こりうることです。そんな時、どうすれば良いのか慌ててしまうかもしれません。大切なのは、落ち着いて正しく対処することです。
飲み忘れ・打ち忘れ時の一般的な対応のルール
気づいた時点でできるだけ早く服用・注射する:
ただし、次の服用・注射の時間が近い場合は、気づいた分はスキップし、次の時間から通常通りに服用・注射を再開してください。
「次の服用時間が近い」とは、おおよそ服用間隔の半分程度の時間を指すことが多いですが、薬の種類によって異なります。
決して2回分を一度に服用・注射しない:
飲み忘れたからといって、まとめて2回分の薬を摂ると、薬の作用が強く出すぎてしまい、重い低血糖を引き起こすなど、非常に危険です。
副作用が強く現れるリスクも高まります。
自己判断での中止は避ける:
飲み忘れたことがあっても、そのまま薬をやめてしまうことは絶対に避けてください。
血糖値のコントロールが悪化し、かえって病状が悪化する可能性があります。
例えば、朝食後に飲む薬を昼食前に気づいた場合は、その場で服用し、夕食後の薬は通常通りに飲むのが良いでしょう。しかし、夜の薬を翌朝に気づいた場合は、前日の薬は飲まずに、その日の朝の薬から通常通り始めることが一般的です。
インスリン注射も同様で、特に基礎インスリン(持効型インスリン)の場合は、多少の時間のずれがあってもその場で注射できることがあります。
大切なのは、飲み忘れや打ち忘れがあった際に、どう対応すれば良いか、事前に主治医や薬剤師と具体的なルールを決めておくことです。お薬手帳を活用して、薬を服用した日付や時間を記録する習慣をつけることも役立ちます。もし不明な点があれば、すぐにクリニックへ連絡し、指示を仰ぎましょう。
体調不良時(シックデイ)の薬の調整と家庭でのルール
風邪やインフルエンザ、胃腸炎などで体調を崩し、食欲がない、吐き気がある、下痢をしているといった日を「シックデイ」と呼びます。糖尿病の患者さんにとって、シックデイは普段以上に血糖コントロールが不安定になりやすく、低血糖や高血糖のリスクが高まるため、特別な注意が必要です。
なぜシックデイに血糖コントロールが乱れやすいのか
低血糖のリスク: 食事が十分に摂れない状況で、普段通り糖尿病の薬を服用・注射すると、血糖値が下がりすぎて重い低血糖を起こしやすくなります。
高血糖のリスク: 感染症などによる体のストレス反応で、血糖値を上げるホルモンが分泌されやすくなります。そのため、食欲がなくても高血糖になることがあります。
これらのリスクを避けるため、シックデイには、事前に主治医と相談して定めておく「シックデイルール」に従って、薬の量や食事内容を調整することが非常に重要です。
シックデイルールの具体例(必ず主治医と相談して作成しましょう)
薬の調整:
食事がほとんど摂れない場合: インスリンやSU剤など、低血糖のリスクが高い薬は一時的に中止するか、量を減らします。また、ビグアナイド薬(メトホルミンなど)やSGLT2阻害薬も、脱水や乳酸アシドーシスなどのリスクを避けるため、一時的に中止する場合があります。
食事が少量でも摂れる場合: 薬の種類や、その時の血糖値に応じて、量を調整します。
血糖値の測定: 普段よりも頻繁に血糖値を測定し、記録しておきましょう。例えば、1日に4回以上(毎食前、就寝前など)測定し、記録することが推奨されます。
水分・栄養補給: 脱水予防のため、水分をこまめに摂ることが大切です。食事が摂れない場合は、スポーツドリンクや、お粥、スープ、ゼリー飲料など、消化しやすくエネルギーになるものを少量ずつ摂り、体のエネルギーを補給します。
医療機関への連絡の目安:
38℃以上の高熱が続く場合
強い吐き気や嘔吐、下痢が止まらない場合
血糖値が300mg/dL以上など、極端に高い状態が続く場合
意識がもうろうとする、普段と様子が違う場合
家庭での対処で症状の改善が見られない場合
これらの症状が見られる場合は、迷わずすぐに医療機関へ連絡しましょう。
シックデイへの備えとして、かかりつけの医療機関の連絡先を控えておき、緊急時の対応を家族にも具体的に伝えておくことが大切です。また、日頃から食事療法や運動療法をしっかりと行い、免疫力を高めておくことも、シックデイのリスクを減らすことにつながります。
他の薬との飲み合わせ:薬剤師への相談の重要性
糖尿病の薬以外にも、風邪薬、頭痛薬、胃薬といった市販薬や、他の病気で処方された薬、サプリメントなどを服用している方もいらっしゃるでしょう。しかし、これらの薬やサプリメントの中には、糖尿病の薬と飲み合わせることで、思わぬ相互作用を引き起こす可能性があります。
飲み合わせで起こりうる影響の具体例
薬の効果の減弱や増強:
例えば、ステロイド薬は血糖値を上げる作用があるため、糖尿病の薬と併用すると血糖コントロールが難しくなることがあります。
逆に、一部の解熱鎮痛剤や降圧剤が、糖尿病の薬の効果を強めてしまい、低血糖を引き起こす可能性も指摘されています。
副作用の増強:
特定の副作用が強く現れることがあります。例えば、腎機能に影響を与える薬と、腎臓から糖を排出するSGLT2阻害薬を併用する場合などは、注意が必要です。
そのため、新しい薬を飲み始める時や、別の医療機関を受診する時、市販薬やサプリメントを購入する際には、必ず主治医や薬剤師に相談してください。私たち医師だけでなく、薬の専門家である薬剤師は、薬の飲み合わせや正しい使い方、保管方法、副作用に関する具体的なアドバイスを提供してくれます。
「お薬手帳」は、ご自身が服用している全ての薬を把握するために非常に重要なツールです。常に携帯し、診察時や薬局で必ず医師や薬剤師に見せる習慣をつけましょう。これにより、薬の重複や危険な飲み合わせを防ぐことができます。安全に安心して糖尿病治療を続けるために、薬剤師の専門知識を積極的に活用し、ご自身の服用している薬に関する情報を積極的に共有してください。
糖尿病治療の最新ガイドラインとあなたに合った薬の選び方
糖尿病と診断された時、「この先、薬をずっと飲み続けるのか」「どんな薬を使うのだろうか」「副作用は大丈夫か」など、多くの不安を感じるのは当然のことです。糖尿病は、治療を中断するとさまざまな合併症につながる可能性があるため、正しい知識と適切な治療の継続がとても重要になります。しかし、近年、糖尿病の治療は目覚ましく進歩しています。最新の治療ガイドラインに基づき、患者さん一人ひとりに合わせた最適な治療を選ぶことで、合併症を防ぎながら、これまでと変わらない充実した生活を長く送ることができます。内科専門医として、あなたの状態に合わせた最適な治療法を一緒に見つけていきましょう。

糖尿病治療ガイドラインの役割と重要性:EBMに基づく診療
糖尿病治療ガイドラインは、私たち医師が患者さんに最も効果的で、かつ安全な治療を提供するための「羅針盤」となるものです。これは、最新の医学研究で得られた結果や、多くの専門家の意見(コンセンサス)を統合して作成されています。特に、「エビデンスに基づいた医療(EBM)」という考え方が、ガイドラインの作成において最も重要な土台となっています。
エビデンスに基づいた医療(EBM)とは
EBMとは、科学的な根拠(エビデンス)を重視し、患者さん一人ひとりの状況や価値観を考慮しながら、最善の治療を選択していく医療のことです。
「経験だけ」や「思い込み」ではなく、効果が証明された治療を患者さんに提供することを目指しています。
例えば、日本糖尿病・生活習慣病ヒューマンデータ学会が作成している「糖尿病標準診療マニュアル2025」のようなガイドラインは、一般のクリニックでも質の高い糖尿病診療ができるよう細かく作られています。
このマニュアルは、ランダム化比較試験(SEAS-DM研究)という厳密な研究によって、実際に糖尿病診療の質を向上させることが実証されています。これは、治療の選択が個人の経験に左右されず、誰もが一定レベルの質の高い医療を受けられることを意味します。
ガイドラインが目指す大きな目的は、糖尿病の合併症(目のトラブルである網膜症、腎臓のトラブルである腎症、手足のしびれなどの神経障害といった細小血管症、そして心筋梗塞や脳卒中といった動脈硬化性疾患)が起こるのを防ぎ、患者さんの生活の質(QOL=Quality of Life)を高め、健康でいられる期間(健康寿命)を延ばすことです。
内科専門医として、私たちはこのガイドラインを参考に、患者さん一人ひとりに最適な診断を下し、具体的な治療計画を立てるようにしています。
ガイドラインが提供する情報 | 患者さんにとっての具体的なメリット |
最新の治療法の推奨 | 科学的な根拠に基づいた、効果的な治療が受けられます |
治療目標の設定基準 | ご自身の状態に合った、無理のない目標が立てられます |
合併症予防のアプローチ | 将来の健康不安を軽減し、質の高い生活を維持できます |
薬の選択肢と注意点、副作用の情報 | 薬の効果や副作用について理解し、安心して治療に取り組めます |
上位ガイドラインへの「橋渡し」となる診療補助情報 | 専門性の高い情報もわかりやすく整理されており、医師の適切な判断を助けます |
個別の治療目標設定:年齢、合併症、生活習慣で変わる治療方針
糖尿病の治療において、全ての患者さんが同じ目標に向かって治療するわけではありません。治療目標は、患者さんの年齢や糖尿病以外の合併症の有無、普段の生活習慣、そしてどのような生活を送りたいかといった具体的な希望によって、大きく異なります。内科専門医として、私たちは患者さん一人ひとりの背景を詳しく伺い、最適な治療計画を一緒に立てています。
例えば、血糖コントロールの目安となるHbA1c(ヘモグロビンエーワンシー)という数値の目標一つをとっても、患者さんの状況に応じて細かく設定されます。HbA1cは、過去1~2ヶ月の血糖値の平均を反映する数値で、糖尿病の管理に欠かせない指標です。
患者さんの状況 | HbA1cの目標値(目安) | 治療の考え方のポイント |
若年で合併症がなく、活動的な方 | 6.5%未満 | 将来の合併症リスクを最小限に抑えるため、厳格な血糖コントロールを目指します |
高齢で、他の病気もある方 | 7.0~8.0%未満 | 低血糖のリスクを避けつつ、無理なく血糖を管理することを優先します |
重い心臓病や腎臓病がある方 | 7.0~8.0%未満 | 低血糖を避けることを最優先し、安全性を重視したコントロールを行います |
インスリン治療中で、低血糖リスクが高い方 | 8.0%未満 | 日常生活に支障が出ないよう、安全な範囲で血糖をコントロールします |
妊娠中の女性 | 6.2%未満 | 母体と胎児の安全のため、より厳格な血糖管理が求められます |
このように、治療ガイドラインでは「患者個別の状況に応じた血糖目標の個別化」が強く推奨されています。これは、過度な血糖コントロールが、かえって高齢者や合併症のある患者さんに低血糖のリスクを高め、生活の質を損なう可能性があるためです。無理なく治療を続けられる目標を設定することが、糖尿病と長く付き合っていく上で非常に大切だと私たちは考えています。
ガイドラインが推奨する主要な薬:SGLT2阻害薬やGLP-1受容体作動薬の活用
近年、糖尿病の薬物療法は驚くほど進歩し、血糖値を下げるだけでなく、患者さんの寿命や生活の質を向上させる効果も期待できる薬が次々と登場しています。特に「SGLT2(エスジーエルティーツー)阻害薬」と「GLP-1(ジーエルピーワン)受容体作動薬」は、その効果の多様性から、最新のガイドラインでも積極的な活用が推奨される主要な薬となっています。
これらの新しい薬は、従来の薬とは異なるメカニズムで血糖値を下げるだけでなく、糖尿病の重篤な合併症、特に心臓や腎臓の病気を予防する効果、そして体重を減らす効果も期待されています。
SGLT2阻害薬の働きとメリット
この薬は、腎臓の尿細管という部分にある「SGLT2」というタンパク質の働きをブロックします。
通常、腎臓は体に必要な糖を尿から再吸収し、体内に戻す働きをしていますが、SGLT2阻害薬はこれを阻害します。
これにより、余分な糖が尿として体の外へ排出され、血糖値が下がります。
特に、心不全や慢性腎臓病の悪化を抑える効果が多くの研究で示されており、心血管疾患の既往がある方、心不全の方、微量アルブミン尿や蛋白尿(腎臓病のサイン)がある方、またはそれらのリスクが高い2型糖尿病患者さんには、SGLT2阻害薬の積極的な投与が強く勧められています。同時に、尿から糖が出ることでカロリーも消費されるため、体重減少効果も期待できます。
GLP-1受容体作動薬の働きとメリット
この薬は、私たちが食事を摂ると消化管から分泌される「GLP-1」というホルモンと同じような働きをします。
血糖値が高いときにだけ膵臓からのインスリン分泌を促し、血糖値が低い時にはインスリンを過剰に出さないため、低血糖のリスクが比較的低いのが特徴です。
また、胃の動きをゆっくりにすることで食後の血糖値の急激な上昇を抑え、脳の食欲中枢にも作用して食欲を自然に抑える効果があります。
肥満を伴う糖尿病患者さんや、心臓血管の病気にかかったことがある方にも良い影響をもたらすことが知られており、積極的な活用が期待されています。注射薬が主流ですが、飲み薬も開発され選択肢が広がっています。
これらの薬は、単に血糖値を下げるだけでなく、糖尿病患者さんが抱える様々なリスクを総合的に改善し、より健康で質の高い生活を送るための強力な味方となります。内科専門医として、患者さんの病状や合併症のリスクを詳細に評価し、最適な薬剤選択を行っています。
薬剤の種類 | 作用の仕組み(易しい言葉で) | 期待される主なメリット(血糖降下以外) | 特に推奨される患者さん |
SGLT2阻害薬 | 腎臓から糖を尿として体の外へ排出する | 心臓保護、腎臓保護、体重減少 | 心不全、慢性腎臓病、心血管疾患の既往、肥満のある方 |
GLP-1受容体作動薬 | 血糖が高いときにインスリン分泌を促し、食欲を抑える | 心臓保護、体重減少、食欲抑制、胃内容物排出遅延 | 肥満、心血管疾患の既往のある方、体重減少を希望する方 |
薬だけに頼らない:食事療法・運動療法との両立
糖尿病の治療は、薬物療法だけで完結するものではありません。食事療法と運動療法は、糖尿病治療の最も基本的な「土台」であり、薬の効果を最大限に引き出すためにも非常に重要です。日本糖尿病・生活習慣病ヒューマンデータ学会の「糖尿病標準診療マニュアル2025」でも、まず食事療法と運動療法といった「非薬物療法」を優先し、それでも血糖コントロールが不十分な場合に薬物療法を段階的に導入する方針が示されています。
内科専門医として、私たちは患者さんに、薬だけでなく日々の生活習慣を見直すことの重要性を繰り返しお伝えしています。なぜなら、生活習慣の改善は薬では届かない部分にアプローチし、病気の根本的な改善につながるからです。
食事療法の具体的な工夫
食べ過ぎに注意: ご自身の活動量に見合った適切な量の食事を心がけ、必要以上のカロリー摂取を防ぎます。特に外食や加工食品の利用が多い方は注意が必要です。
バランスの良い食事: 炭水化物(主食)、タンパク質(主菜)、脂質、そしてビタミンやミネラルを豊富に含む野菜(副菜)をバランス良く摂ることが大切です。特定の食品を極端に制限するのではなく、多様な食品を適量摂ることを目指しましょう。
野菜から食べる「ベジファースト」: 食事の最初に野菜やきのこ、海藻類など食物繊維が豊富な食品を摂ることで、食後の血糖値の急激な上昇を抑える効果が期待できます。
ゆっくり食べる: 食事をゆっくりと時間をかけて摂ることで、満腹感を感じやすくなり、食べ過ぎを防ぐことができます。一口30回噛むなど、意識的に噛む回数を増やすのも良い方法です。
間食の工夫: スナック菓子や甘い飲み物は控えめにし、血糖値に影響の少ないナッツ類(無塩)、ヨーグルト、チーズなどを少量選ぶようにしましょう。
運動療法の具体的な内容
有酸素運動: ウォーキング、ジョギング、水泳、サイクリングなど、軽く息が弾む程度の運動を毎日30分以上、または週に合計150分以上行うことを推奨します。心肺機能を高め、血糖値の改善に役立ちます。
筋力トレーニング: スクワット、腹筋運動、腕立て伏せなど、大きな筋肉を使う運動も週2~3回取り入れると効果的です。筋肉量が増えることで、血糖の取り込みが促進され、基礎代謝も向上します。
無理のない範囲で継続を: 運動は継続することが何よりも大切です。ご自身の体力や体調に合わせて、楽しく続けられる運動を見つけ、日常生活に無理なく取り入れましょう。ウォーキングは、特に手軽に始められる運動です。
食事療法と運動療法は、血糖値を改善するだけでなく、体重を適切に保ち、血圧やコレステロール値の改善にもつながります。薬物療法とこれらの非薬物療法を両立させることで、より効果的な血糖コントロールと、全身の健康状態の向上が期待できます。
QOLを維持するための工夫
医師・薬剤師との密な連携: 薬の副作用や飲み忘れ、日常生活での困りごとがあれば、遠慮なく主治医や薬剤師に相談してください。薬の種類や量、飲み方の工夫、または他の薬への変更などで、治療の負担を軽減できる場合があります。些細なことでもお気軽にご相談ください。
自己管理の継続的な工夫: 血糖自己測定器やスマートフォンのアプリなどを活用して、ご自身の血糖値や体調の変化を記録する習慣をつけることは、治療へのモチベーション維持にもつながります。ご自身の体の変化を「見える化」することで、治療の効果を実感しやすくなります。
専門職からのサポート活用: 管理栄養士からの食事指導や、運動療法に関するアドバイスなど、多職種の専門家があなたの治療をサポートします。必要に応じて、専門的な知識を持ったスタッフが個別に対応いたします。
公的サポートの検討: ピアサポート活動(同じ病気を抱える患者さん同士での情報交換や悩み共有)や、糖尿病教室への参加も、精神的な支えになり、治療への理解を深める良い機会となります。
糖尿病の薬Q&A
糖尿病の治療では、患者さん一人ひとりの状態に合わせて薬が処方されます。しかし、「この薬は本当に自分に合っているのか」「副作用が心配」といった不安や疑問を抱える方も少なくありません。内科専門医として、患者さんが抱えるこれらの疑問に対し、安心できるよう丁寧にお答えします。
Q1: 薬を飲み忘れたり、注射を打ち忘れたりした時はどうすれば良いですか?
A:糖尿病の治療薬は、毎日決まった時間に服用・注射することが血糖コントロールの基本です。しかし、忙しい日常の中で「うっかり飲み忘れてしまった」「注射を打ち忘れてしまった」という経験は、誰にでも起こりうることです。内科専門医として、患者さんが焦らず正しく対処できるよう、具体的な対応の目安をお伝えします。
- 気づいた時点で服用・注射する:
- ただし、次の服用・注射の時間が近い場合は、忘れた分はスキップしてください。
- そして、次の時間から通常通りに服用・注射を再開しましょう。
- 「次の服用時間が近い」とは、おおよそ服用間隔の半分程度の時間を指すことが多いですが、薬の種類によって具体的な時間は異なります。
- 決して2回分を一度に服用・注射しない:
- 飲み忘れたからといって、まとめて2回分の薬を摂ると、薬の作用が強く出すぎてしまいます。
- これは、重い低血糖を引き起こすなど、非常に危険な行為です。
- 副作用が強く現れるリスクも高まりますので、避けてください。
- 自己判断での中止は絶対に避ける:
- 飲み忘れや打ち忘れがあったとしても、そのまま薬をやめてしまうことは絶対に避けてください。
- 血糖値のコントロールが悪化し、かえって病状が悪化する可能性があります。例えば、朝食後に飲む薬を昼食前に思い出した場合、その場で服用し、夕食後の薬は通常通りに飲みましょう。しかし、夜の薬を翌朝に気づいた場合は、前日の薬は飲まずに、その日の朝の薬から通常通り始めることが一般的です。インスリン注射も同様で、特に基礎インスリン(持効型インスリン)の場合は、多少の時間のずれがあってもその場で注射できることがあります。
大切なのは、飲み忘れや打ち忘れがあった際に、どう対応すれば良いか、事前に主治医や薬剤師と具体的なルールを決めておくことです。お薬手帳を活用して、薬を服用した日付や時間を記録する習慣をつけることも役立ちます。もし不明な点があれば、すぐにクリニックへ連絡し、指示を仰ぎましょう。
Q2: 風邪などで体調が悪い時(シックデイ)は、薬をどう調整すれば良いですか?
A風邪やインフルエンザ、胃腸炎などで体調を崩し、食欲がない、吐き気がある、下痢をしているといった日を「シックデイ」と呼びます。糖尿病の患者さんにとって、シックデイは普段以上に血糖コントロールが不安定になりやすく、低血糖や高血糖のリスクが高まるため、特別な注意が必要です。
【シックデイに血糖コントロールが乱れやすい理由】
- 低血糖のリスク: 食事が十分に摂れない状況で、普段通り糖尿病の薬を服用・注射すると、血糖値が下がりすぎて重い低血糖を起こしやすくなります。
- 高血糖のリスク: 感染症などによる体のストレス反応で、血糖値を上げるホルモンが分泌されやすくなります。そのため、食欲がなくても高血糖になることがあります。これらのリスクを避けるため、シックデイには、事前に主治医と相談して定めておく「シックデイルール」に従って、薬の量や食事内容を調整することが非常に重要です。
【シックデイルールの具体例(必ず主治医と相談して作成しましょう)】
- 薬の調整:- 食事がほとんど摂れない場合: インスリンやSU剤など、低血糖のリスクが高い薬は一時的に中止するか、量を減らします。また、ビグアナイド薬(メトホルミンなど)やSGLT2阻害薬も、脱水や乳酸アシドーシスなどのリスクを避けるため、一時的に中止する場合があります。
- 食事が少量でも摂れる場合: 薬の種類や、その時の血糖値に応じて、量を調整します。
- 血糖値の測定: 普段よりも頻繁に血糖値を測定し、記録しておきましょう。例えば、1日に4回以上(毎食前、就寝前など)測定し、記録することが推奨されます。
- 水分・栄養補給: 脱水予防のため、水分をこまめに摂ることが大切です。食事が摂れない場合は、スポーツドリンクや、お粥、スープ、ゼリー飲料など、消化しやすくエネルギーになるものを少量ずつ摂り、体のエネルギーを補給します。
- 医療機関への連絡の目安:
- 38℃以上の高熱が続く場合
- 強い吐き気や嘔吐、下痢が止まらない場合
- 血糖値が300mg/dL以上など、極端に高い状態が続く場合
- 意識がもうろうとする、普段と様子が違う場合
- 家庭での対処で症状の改善が見られない場合
これらの症状が見られる場合は、迷わずすぐに医療機関へ連絡しましょう。
シックデイへの備えとして、かかりつけの医療機関の連絡先を控えておき、緊急時の対応を家族にも具体的に伝えておくことが大切です。また、日頃から食事療法や運動療法をしっかりと行い、免疫力を高めておくことも、シックデイのリスクを減らすことにつながります。
Q3: 他の病気の薬や市販薬、サプリメントと糖尿病の薬を一緒に飲んでも大丈夫ですか?
A糖尿病の薬以外にも、風邪薬、頭痛薬、胃薬といった市販薬や、他の病気で処方された薬、健康食品、サプリメントなどを服用している方もいらっしゃるでしょう。しかし、これらの薬やサプリメントの中には、糖尿病の薬と飲み合わせることで、思わぬ相互作用を引き起こす可能性があります。
【飲み合わせで起こりうる影響の具体例】
- 薬の効果の減弱や増強:- 例えば、ステロイド薬は血糖値を上げる作用があるため、糖尿病の薬と併用すると血糖コントロールが難しくなることがあります。
- 逆に、一部の解熱鎮痛剤や降圧剤が、糖尿病の薬の効果を強めてしまい、低血糖を引き起こす可能性も指摘されています。
- 副作用の増強:- 特定の副作用が強く現れることがあります。例えば、腎機能に影響を与える薬と、腎臓から糖を排出するSGLT2阻害薬を併用する場合などは、注意が必要です。
そのため、新しい薬を飲み始める時や、別の医療機関を受診する時、市販薬やサプリメントを購入する際には、必ず主治医や薬剤師に相談してください。私たち医師だけでなく、薬の専門家である薬剤師は、薬の飲み合わせや正しい使い方、保管方法、副作用に関する具体的なアドバイスを提供してくれます。
「お薬手帳」は、ご自身が服用している全ての薬を把握するために非常に重要なツールです。常に携帯し、診察時や薬局で必ず医師や薬剤師に見せる習慣をつけましょう。これにより、薬の重複や危険な飲み合わせを防ぐことができます。安全に安心して糖尿病治療を続けるために、薬剤師の専門知識を積極的に活用し、ご自身の服用している薬に関する情報を積極的に共有してください。
Q4: 糖尿病の薬は本当にずっと飲み続ける必要がありますか?また、途中で変更することはありますか?
A糖尿病の治療は多くの場合、長期にわたる継続が必要です。そのため、「薬を一生飲み続けるのか」「いつまで飲めば良いのか」といった不安や疑問を感じるのは当然のことでしょう。内科専門医として、この点について詳しくご説明します。
- 薬物療法の継続性:- 糖尿病は、生活習慣の改善だけでは血糖コントロールが難しい場合に薬でサポートする病気です。
- 薬を中断してしまうと、血糖値が再び高くなり、将来的に心筋梗塞や脳梗塞、失明、人工透析といった重篤な合併症を引き起こすリスクが高まります。
- そのため、医師から指示された薬は、自己判断で中断せずに継続して服用することが非常に大切です。
- ご自身の体の状態や血糖値の推移によって、薬の量を減らしたり、中止したりできる可能性もあります。しかし、それはあくまで医師の判断によるものです。
- 薬の変更の可能性:- 糖尿病の薬は、常に新しいものが開発されています。
- 患者さんの病状(血糖値の変動、合併症の進行)、年齢、生活習慣の変化、副作用の有無、体重の変化などに合わせて、最も効果的で安全な薬へ変更することがあります。
- 例えば、最近では血糖降下作用だけでなく、心臓や腎臓を保護する効果、体重減少効果を持つSGLT2阻害薬やGLP-1受容体作動薬のような薬が注目されており、より良い治療を目指して変更を検討することもあります。
- 新しい薬が導入されることで、治療の選択肢が広がり、患者さん一人ひとりに合った、より質の高い生活を送るための治療が可能になっています。私たちは、患者さんの長期的な健康と生活の質(QOL)を最優先に考え、最適な治療薬を検討します。薬の継続や変更に関して疑問や不安があれば、いつでも遠慮なく主治医にご相談ください。定期的な診察で、あなたの状態を細かく評価し、必要に応じて治療計画を見直していきます。 |
まとめ
今回は、糖尿病の薬について詳しく解説しました。糖尿病の薬には様々な種類があり、肝臓、膵臓、腎臓、脳など異なる場所に作用することで、血糖値を適切にコントロールする大切な役割を担っています。
薬物療法は、心筋梗塞や脳梗塞、失明、腎不全といった重篤な合併症を防ぎ、健康な生活を長く続けるために不可欠です。もし副作用や飲み忘れ、他の薬との飲み合わせなど、治療に関する不安や疑問を感じたら、どんな小さなことでも遠慮なく主治医や薬剤師に相談してくださいね。
また、薬だけに頼るのではなく、食事療法や運動療法と組み合わせることが、より効果的な血糖コントロールには欠かせません。あなたに合った治療法を一緒に見つけて、安心して快適な毎日を送りましょう。
参考文献
最新ガイドラインに基づく糖尿病治療薬の種類と使い方(2025年版)
糖尿病標準診療マニュアル2025 一般診療所・クリニック向け
糖尿病の治療で使用する薬の役割と副作用について解説
追加情報
タイトル: 最新ガイドラインに基づく糖尿病治療薬の種類と使い方(2025年版) - 工藤脳神経外科クリニック著者: 工藤脳神経外科クリニック
概要:
糖尿病治療の基本は食事と運動による改善であり、これだけでは血糖値が十分に下がらない場合に飲み薬(経口薬)が用いられます。
経口糖尿病薬には多様な種類があり、それぞれ血糖を下げる働き方や作用機序が異なります。
本記事では、インスリン以外の経口薬に焦点を当て、それらが「どこで」「どのように」血糖を下げるかという観点から分類し解説しています。
インクレチンの作用機序についても触れており、薬物療法と食事・運動療法を組み合わせた総合的な治療の重要性を強調しています。
要点:
糖尿病治療は食事・運動療法が基本であり、血糖コントロールが不十分な場合に患者さんの状態や生活習慣に合わせて経口薬が選択されます。
経口糖尿病薬は作用機序によって分類され、代表的な作用場所として肝臓(糖新生抑制・インスリン感受性改善)や脂肪組織・筋肉(インスリン抵抗性改善)などが挙げられます。
インクレチンは食事によって小腸から分泌されるホルモン(GLP-1, GIP)の総称で、血糖値が高いときに膵臓のβ細胞を刺激しインスリン分泌を促進する作用があります。
効果的で安全な糖尿病治療のためには、薬の作用機序を理解し、薬だけに頼らず食事や運動の工夫と合わせて治療を続けることが不可欠です。
工藤脳神経外科クリニックではインスリン治療は行っておらず、主にインスリン以外の経口薬に関する情報提供を行っています。
タイトル: 糖尿病標準診療マニュアル2025 一般診療所・クリニック向け著者: 日本糖尿病・生活習慣病ヒューマンデータ学会 糖尿病標準診療マニュアル作成委員会
概要:
本マニュアルは、一般診療所・クリニックにおける2型糖尿病の標準診療を支援するために、日本糖尿病・生活習慣病ヒューマンデータ学会が作成した。
Evidence-Based Medicine(EBM)に基づき、最新の臨床エビデンスと専門家コンセンサスを統合し、ケアの標準化と診療の均てん化を目指す。
主な目的は、糖尿病合併症(細小血管症、動脈硬化性疾患)の発症・進展を阻止し、患者のQOL向上と健康寿命の延伸を実現することである。
治療は、個々の患者状況に応じた目標設定を基本とし、食事療法、運動療法などの非薬物療法を優先し、効果不十分な場合に薬物療法を段階的に導入する方針を示す。
各薬剤の選択基準、副作用、低血糖リスク、血管合併症への影響が詳細に解説されており、特にSGLT2阻害薬やGLP-1受容体作動薬の積極的な活用が強調されている。
糖尿病合併症(網膜症、腎症、神経障害、高血圧、脂質異常症)の管理方法や、低血糖・シックデイへの対応、自己管理教育、専門医への紹介基準についても網羅的に記載されている。
要点:
研究目的・背景: 糖尿病合併症(細小血管症、動脈硬化性疾患)の発症・進展を阻止し、糖尿病のない人と変わらない寿命と日常生活の質(QOL)を実現することを目的とし、EBMに基づいた一般診療所・クリニックでの標準的かつ包括的な糖尿病診療の実用書として作成された。上位ガイドラインへの橋渡しとなる診療補助情報として活用される。
主要な手法・アプローチ: 一般診療所・クリニックでの包括的2型糖尿病管理と地域診療連携推進を念頭に、主要な参考図書と臨床アウトカムを評価したエビデンスに基づいて作成。薬剤選択では血管合併症に関するエビデンスの量と質を優先し、非薬物療法を基本とした段階的な薬物療法(ビグアナイド薬から開始し、SGLT2阻害薬、DPP-4阻害薬などを上乗せ)を推奨。
最も重要な結果・知見: 本マニュアルが糖尿病診療の質を向上させることがランダム化比較試験(SEAS-DM, Noto et al., 2016)で実証されている。特に、心血管疾患の既往、心不全、微量アルブミン尿・蛋白尿、肥満を有する2型糖尿病患者へのSGLT2阻害薬の積極的な投与、および患者個別の状況に応じた血糖目標の個別化が推奨されている。
結論・今後の展望: 本マニュアルは、多職種連携による地域全体の糖尿病ケアの推進に貢献し、個々の医師の判断を補助する重要な情報として活用される。最新のエビデンスや上位ガイドラインの改訂と連動し、今後も継続的に内容が更新されることが期待される。
タイトル: 糖尿病の治療で使用する薬の役割と副作用について解説著者: この記事を監修した医師 (森 維久郎 院長)
概要:
糖尿病は自覚症状がなくても長期的に合併症(心筋梗塞、脳梗塞、失明、人工透析など)を引き起こすため、血糖コントロールが必須である。
血糖コントロールには食事療法や運動療法に加え、薬物療法が用いられ、ヘモグロビンA1cの値を参考に個々の状態に応じて判断される。
糖尿病の薬は種類が豊富で、それぞれ作用機序や副作用が異なるが、多くの薬で低血糖に注意が必要である。
体調不良時(シックデイ)には低血糖や高血糖のリスクがあるため、主治医と対応ルールを決めておくことが重要である。
薬の中には血糖降下作用だけでなく、心血管保護効果や体重減少効果を持つものもあり、患者の状態やニーズに合わせて選択される。
要点:
糖尿病の薬は血糖値を下げるだけでなく、心血管リスク軽減や体重管理にもメリットをもたらすものがある。
多くの糖尿病治療薬に共通する注意点として、重症化すると意識障害や死に至る可能性もある低血糖があり、特にSU剤やインスリン使用者はブドウ糖の携帯が推奨される。
感染症などで体調を崩し食事が摂れないシックデイは、低血糖や高血糖のリスクが高まるため、事前に主治医と相談して家庭での対応ルール(シックデイルール)を設定することが大切である。
主要な糖尿病治療薬には、肝臓での糖生成抑制、インスリン抵抗性改善、体重増加を抑えるメトホルミン(ビグアナイド薬)、尿から糖を排泄し心腎保護効果と体重減少をもたらすSGLT2阻害薬、血糖値に応じてインスリン分泌を促進し低血糖リスクの低いDPP4阻害薬、食欲抑制効果と体重減少が期待されるGLP-1受容体作動薬などがある。
各薬剤には尿路感染症(SGLT2阻害薬)、胃のムカつき・吐き気(GLP-1受容体作動薬)、消化器症状(メトホルミン)などの副作用があり、患者ごとに適切な薬の選択と副作用管理が求められる。